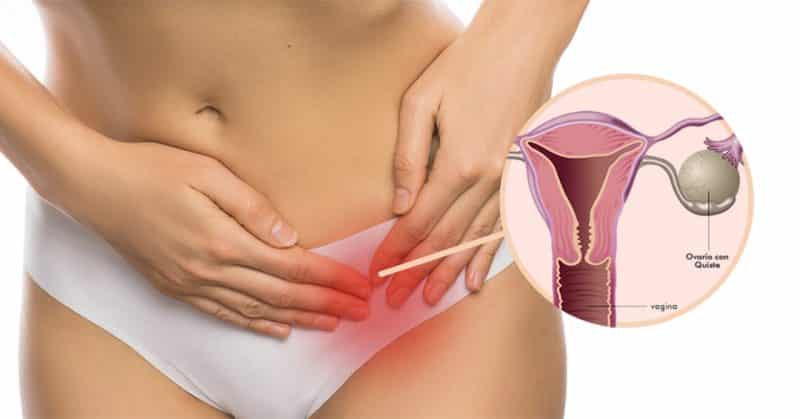
Quistes en los ovarios… ¿Es malo tenerlos?
Acabas de ir al ginecólogo a tu chequeo de rutina, mientras te está haciendo la ecografía pélvica transvaginal descubre que tienes quistes en los ovarios,

Acabas de ir al ginecólogo a tu chequeo de rutina, mientras te está haciendo la ecografía pélvica transvaginal descubre que tienes quistes en los ovarios,
Seguimos cuidándote en casa, sin parar de trabajar para tí ♥ Nuestra prioridad es la salud de todos, y ahora más que nunca. Seguimos muy

Los dolores menstruales, cólicos y demás molestias que acompañan a la venida de la regla son muy comunes. 3 de cada 4 personas presentan Síndrome
Es muy frecuente escuchar hablar acerca de desórdenes hormonales cuando presentamos vellos de más o cuando vemos que nuestra menstruación llega un mes sí y

Si bien es un proceso natural, cada mes muchas mujeres temen la llegada del “día cero” femenino: el día en el que comienzan los dolores,

No, la candidiasis vaginal no es considerada una infección de transmisión sexual (ETS). Por lo contrario, es una condición que puede afectar hasta a chicas

Tener flujo vaginal es natural y normal para las mujeres. Solo en los casos en los que se presenta un flujo con mal olor, color

El síndrome de Shock tóxico, es un síndrome que inspira miedo por su probable relación con el uso de la copa menstrual, pero ¿realmente es